糖尿病
 健客医生官方号
健客医生官方号就诊科室:内分泌科
一、概述
什么是糖尿病?
糖尿病(diabetes mellitus,DM)是一组由多病因引起的以慢性高血糖为特征的代谢性疾病,是由于胰岛素分泌和(或)利用缺陷所引起。
长期碳水化合物以及脂肪、蛋白质代谢紊乱可引起多系统损害,导致眼、肾、神经、心脏、血管等组织器官慢性进行性病变、功能减退及衰竭;病情严重或应激时可发生急性严重代谢紊乱,如糖尿病酮症酸中毒(DKA)、高渗高血糖综合征。
糖尿病是如何分类的?
根据病因不同,可分为6种类型:1型糖尿病(T1DM)、2型糖尿病(T2DM)、妊娠期糖尿病(GDM)、单基因糖尿病、继发性糖尿病和未定型糖尿病。
1型糖尿病:分为自身免疫性T1DM和特发性T1DM两种亚型,是因遗传、自身免疫等因素,胰岛β细胞破坏、胰岛素分泌缺乏所致,需要终身依赖胰岛素治疗。
2型糖尿病:是最常见的糖尿病类型,主要病因是胰岛素抵抗及胰岛素分泌相对不足;多见于成人,常于40岁后起病;多数起病隐匿,症状不明显,无需依赖胰岛素治疗。
妊娠期糖尿病:是在妊娠期间由于激素水平变化导致的血糖升高,分娩后血糖一般可恢复正常。
单基因糖尿病:由影响胰岛β细胞发育、功能或胰岛素作用的单个基因突变所致,约占所有糖尿病的1%~5%。
继发性糖尿病:是一类由特定疾病或药物等相关因素引起血糖升高的糖尿病类型,血糖升高可作为原发疾病的特殊表现或重要组分。
未定型糖尿病:部分糖尿病患者表现不典型,根据其症状、体征和已完成的胰岛功能、胰岛自身抗体及基因检测等结果仍不能分型者。
糖尿病很常见吗?
糖尿病是常见病、多发病。2017年最新流行病学调查显示,我国 18 岁及以上人群糖尿病患病率为11.2%,也就是说,每100人中就约有11个患有糖尿病。
二、病因
哪些原因会导致糖尿病?
糖尿病的发病机制复杂,不同类型的病因不尽相同,多为遗传、环境等因素相互作用的结果。
遗传因素:遗传易感性在1型糖尿病、2型糖尿病的发病中起重要作用。
环境因素:包括肥胖、年龄增长、生活方式等,都会导致胰岛β细胞功能下降,调节血糖能力减弱。
免疫因素:自身免疫反应导致胰岛β细胞受损或破坏,胰岛素分泌不足,常见于1型糖尿病。
其他因素:较少见,包括药物作用、病毒感染、化学刺激等。
哪些人容易患糖尿病?
不同类型的糖尿病,可见于不同人群。通常具有以下高危因素的人群更易得糖尿病:
肥胖:超重或肥胖(BMI ≥ 24 kg/m2)人群易产生胰岛素抵抗,机体对胰岛素的敏感性降低。
糖尿病家族史:父母、子女或亲兄弟姐妹中有糖尿病患者的,更容易得糖尿病。
年龄≥40岁:随着年龄增长,胰岛β细胞功能也会下降,糖尿病发病风险增加。
妊娠期:妊娠期妇女体内多种激素水平上升,会影响胰岛素的调节能力,导致血糖升高。
慢病患者:某些慢性病,如高血压、高血脂、心脑血管疾病、多囊卵巢综合征等,与糖尿病相关并增加了患糖尿病的风险。
三、症状
常见症状有哪些?
糖尿病的典型症状为“三多一少”,即多尿、多饮、多食和体重减轻。
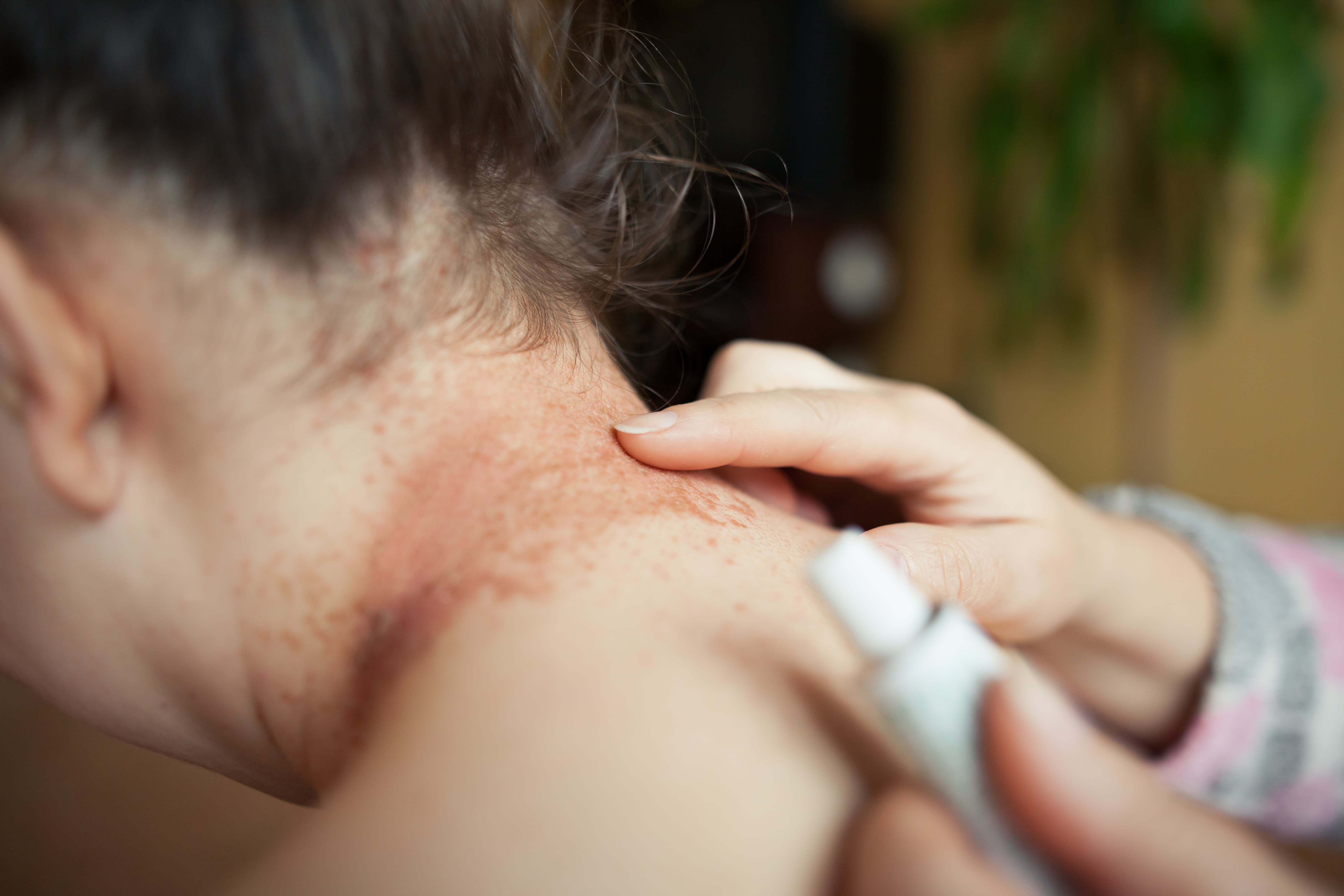
除此以外,还可伴有皮肤瘙痒、视力模糊、疲劳乏力等症状。
可能引起哪些并发症?
糖尿病的并发症主要有急性严重代谢紊乱、感染性疾病和慢性并发症三大类。
急性严重代谢紊乱:为常见糖尿病急症,如酮症酸中毒、高渗综合征,主要表现为高血糖、酮症、意识模糊或昏迷。
感染性疾病:血糖控制差者更易并发各种感染,如肾盂肾炎、膀胱炎、皮肤真菌感染(足癣、体癣)、肺结核等。
慢性并发症:包括糖尿病肾病、糖尿病视网膜病变、糖尿病足、糖尿病心肌病、神经系统并发症等。
四、治疗
糖尿病有哪些治疗方法?
糖尿病目前仍无法治愈,治疗目标为降低血糖,预防急性并发症和延缓慢性并发症的发生,提高糖尿病患者的生活质量。
糖尿病的治疗是综合性的,包括患者教育、医学营养治疗、运动治疗、药物治疗和血糖监测这“五驾马车”。
患者教育:患者在确诊后应接受自我管理教育,以充分认识糖尿病、提高病情控制水平,最终改善临床结局、健康状况和生活质量。教育内容包括饮食、运动、血糖监测和自我管理能力的指导。
医学营养治疗:通过改变膳食模式与习惯、选择合适的食物,达到并维持合理体重,获得良好的血糖控制。
运动治疗:在糖尿病的综合管理中占重要地位,规律运动可增加胰岛素敏感性,有助于控制血糖。运动应遵循个体化原则,成年2型糖尿病患者每周至少进行150min中等强度的有氧运动,如快走、游泳、骑自行车等。
药物治疗:应在医生指导下使用,包括口服液和注射制剂两大类。一种降糖药治疗而血糖不达标者,可采用2种甚至3种不同作用机制的药物联合治疗,也可加用胰岛素治疗。常用的口服降糖药有促胰岛素分泌剂、非促胰岛素分泌剂、二肽基肽酶-4抑制剂(DPP-4i)和钠-葡萄糖共转运蛋白2抑制剂(SGLT2i);注射制剂有胰岛素、胰岛素类似物、胰高血糖素样多肽-1受体激动剂(GLP-1受体激动剂)。
血糖监测:用以反映降糖治疗的效果并指导方案调整,血糖监测指标包括空腹和餐后血糖、糖化血红蛋白(HbA1c)和糖化白蛋白(GA)。
五、日常
日常有哪些注意事项?
糖尿病需终身用药,用药须谨遵医嘱;日常生活中应控制饮食、适量运动;同时注意观察病情变化,如有不适随时就诊;治疗后定期复查。
用药护理:应用降糖药物时注意不良反应的发生,如有严重不良反应,应停止使用并咨询医生;注射胰岛素后,应警惕低血糖的发生。
病情监测:在家定期测量记录血糖,观察血糖控制情况,学会识别和处理高血糖或低血糖;留意观察是否有“三多一少”等症状、双脚皮肤是否有异常、视力有没有变化,一旦发现异常应及时就诊;遵医嘱定期到医院体检复查。
生活管理:在医生指导下采取个体化的饮食方案,提倡少食多餐、高膳食纤维、低盐低糖低脂;根据个人情况适量运动,运动强度适中,运动前后注意监测血糖血压;不吸烟,不饮酒或限酒;控制食盐摄入,每日摄入量不超过5克,以减少高血压和心血管疾病的风险。
哪些情况需要就医?
体检或因其他疾病就诊时发现血糖升高;
出现“三多一少”(即多饮、多尿、多食和体重下降)症状;
出现乏力、视力模糊、疲劳等症状;
出现糖尿病并发症或者伴发症;
反复发生低血糖症状;
发生原因不明的酸中毒、休克、昏迷、失水等。
六、预防
糖尿病如何预防?
在医学上,糖尿病预防分为一、二、三级,分别为预防糖尿病发生、预防并发症、减少致残率和死亡率。
1、对健康人群:养成健康的生活方式,降低糖尿病的发病风险。
合理饮食:控制总热量的摄入,均衡膳食营养,提倡选择低血糖负荷的食品;
适量运动:避免久坐的生活方式,每天进行30分钟左右的运动;
控制体重:维持合理的体重,避免肥胖;
戒烟限酒;
定期体检:监测血糖,发现糖调节受损时及时干预,避免发展为糖尿病。
2、对高危人群:加强糖尿病筛查,预防糖尿病发生。
建议及时接受糖尿病风险评估,完善葡萄糖耐量试验。一旦发现有糖耐量受损(IGT)或空腹血糖受损(IFG),应及早进行干预,避免得病或病情加重。
3、对糖尿病患者:定期复查,预防并发症发生或病情加重。
尽可能控制好血糖,定期复查体检,监测血糖及调整治疗方案,筛查有无糖尿病的并发症。
参考文献:
[1] 葛均波,徐永健,王辰. 内科学[M]. 第9版. 北京:人民卫生出版社,2018.
[2] 中国医师协会内分泌代谢科医师分会.糖尿病分型诊断中国专家共识[J]. 中华糖尿病杂志,2022,14(2):120-139.
[3] 中华医学会糖尿病学分会. 中国2型糖尿病防治指南(2020版)[J]. 中华糖尿病杂志, 2021,13(4):315-409.
[4] 国家基层糖尿病防治管理指南(2022). 中华内科杂志, 2022,61(3) : 249-262.
原创文章:方舟健客版权所有,未经许可不得转载。